NGHIÊN CỨU ĐẶC ĐIỂM LÂM SÀNG, MỘT SỐ YẾU TỐ LIÊN QUAN VÀ ĐIỀU TRỊ TRẠNG THÁI KÍCH ĐỘNG Ở BỆNH NHÂN TÂM THẦN PHÂN LIỆT
BS CKII. Ngô Đình Thư
(BV Tâm thần Huế)
PGS.TS. Nguyễn Hữu Kỳ
(BM Tâm thần - Trường ĐHYD Huế)
ThS. Tôn Thất Hưng
(BV Tâm thần Huế)
I. ĐẶT VẤN ĐỀ
Các bệnh nhân với chẩn đoán Tâm thần phân liệt (TTPL) có một tỷ lệ phạm tội cao liên quan đến bạo lực cá nhân. Đặc biệt nếu bệnh nhân còn kèm theo lạm dụng các chất như rượu, ma tuý. Các bằng chứng nghiên cứu thể hiện rõ một mối liên quan giữa TTPL và một tỷ lệ cao các hành vi bạo lực. Bệnh nhân TTPL chiếm tỷ lệ phạm tội cao nhất trong giám định pháp y tâm thần (29 - 45%) do những hành vi kích động gây ra, thường có nhiều hành vi liên quan đến an toàn xã hội, từ những hành vi gây khó chịu đến các hành vi phạm pháp cực kỳ nguy hiểm (giết người, giết nhiều người, đốt nhà, gây thương tổn nặng nề) phần lớn xảy ra rất đột ngột.
Đặc biệt trạng thái kích động là một trong những rối loạn hành vi có tính chất nguy hiểm có thể gây ra hậu quả nghiêm trọng cho bản thân người bệnh, cho gia đình và cho xã hội.
Để góp phần tìm hiểu về vấn đề này, chúng tôi tiến hành đề tài: “Nghiên cứu đặc điểm lâm sàng, những yếu tố liên quan và điều trị trạng thái kích động ở bệnh nhân TTPL ” nhằm các mục tiêu sau:
1. Khảo sát đặc điểm lâm sàng, một số yếu tố liên quan đến trạng thái kích động trên bệnh nhân TTPL.
2. Đánh giá kết quả điều trị kích động trên các bệnh nhân này.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng
Nghiên cứu 126 bệnh nhân gồm 98 nam và 28 nữ được chẩn đoán là TTPL đáp ứng đủ các tiêu chuẩn chẩn đoán TTPL của ICD - 10F (1992) và có trạng thái kích động một hoặc nhiều lần trong quá trình bị bệnh.
2. Thiết kế nghiên cứu:
Sử dụng phương pháp nghiên cứu can thiệp, mô tả cắt ngang có phân tích, hồi cứu kết hợp tiến cứu, phân tích các thông tin thu được theo chiều dọc quá trình điều trị từ khi nhập viện đến lúc ra viện.
3. Phương pháp chọn mẫu:
Chọn mẫu thuận tiện: tất cả bệnh nhân được đưa vào điều trị nội trú trong thời gian nghiên cứu sẽ được thăm khám, làm đầy đủ các xét nghiệm giúp chẩn đoán, điều trị và có những đánh giá tiên lượng bệnh. Những bệnh nhân nào thỏa mãn các tiêu chuẩn chọn bệnh sẽ được đưa vào nhóm nghiên cứu.
4. Địa điểm nghiên cứu:
Nghiên cứu được tiến hành tại Khoa điều trị I Bệnh viện Tâm thần Huế. Đây là một đơn vị điều trị nội trú, với quy mô 50 giường bệnh.
5. Công cụ chẩn đoán và đánh giá: xây dựng Phiếu điều tra nghiên cứu, Thang Đánh giá Tâm thần ngắn (BPRS), Thang Đánh giá Lâm sàng chung (CGI), tiêu chuẩn chẩn đoán TTPL theo ICD – 10 (1992)
6. Xử lý số liệu: sử dụng phần mềm SPSS 16.0
III. KẾT QUẢ VÀ BÀN LUẬN
1. ĐẶC ĐIỂM CHUNG CỦA ĐỐI TƯỢNG NGHIÊN CỨU
Biểu đồ 1. Đặc điểm về giới tính
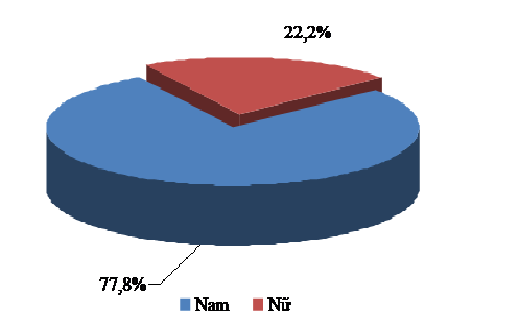
Về giới tính, cho thấy tỷ lệ nam nhiều hơn nữ (nam 77,8% và nữ 22,2%).
Nghiên cứu của nhiều tác giả về bệnh nhân TTPL có trạng thái kích động, hành vi hung bạo, hành vi gây hại, phạm tội cũng cho kết quả tương tự: Nguyễn Văn Thọ: nam 77,2%, nữ 22,7%, Trần Văn Cường: nam 94%, nữ 6% và Buckley: nam 84% và nữ 18%.
Bảng 1. Đặc điểm về tuổi
|
Độ tuổi
|
Số BN (n)
|
Tỷ lệ (%)
|
|
< 18
|
4
|
3,2
|
|
≥ 18-30
|
55
|
43,6
|
|
31- 45
|
48
|
38,1
|
|
> 45
|
19
|
15,1
|
|
Tổng số
|
126
|
100,0
|
Buckley nghiên cứu tuổi trung bình bệnh nhân có hành vi hung bạo (36,6 tuổi) thấy trẻ tuổi hơn bệnh nhân không có hành vi hung bạo (41,8 tuổi) và có mối liên quan giữa tuổi và bạo lực: tuổi vị thành niên nguy cơ có hành vi bạo lực kích động nhiều hơn các lứa tuổi khác.
Như vậy, ở nhóm bệnh nhân nghiên cứu thì lứa tuổi của bệnh nhân TTPL có trạng thái kích động nhiều nhất là 18 - 30 tuổi (42,7%) là lứa tuổi lao động, nên tình trạng bệnh sẽ gây gánh nặng lớn về kinh tế xã hội cho bệnh nhân và gia đình.
Biểu đồ 2. Đặc điểm về thể bệnh
.png)
Nguyễn Văn Thọ nghiên cứu 145 bệnh nhân TTPL kích động tâm thần vận động thấy thể paranoid chiếm tỷ lệ cao nhất 56,55%.
Nghiên cứu của Ellouze và CS, so sánh bệnh nhân TTPL có hành vi hung bạo thể paranoid và không biệt định chiếm tỷ lệ 87% cao hơn bệnh nhân TTPL không có hành vi hung bạo (47%).
Ở nhóm bệnh nhân nghiên cứu, thể bệnh paranoid gặp nhiều nhất 54%, không có thể đơn thuần và căng trương lực.
Bảng 2. Đặc điểm ảo giác
|
Ảo giác
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Ảo thanh bình phẩm
|
40
|
31,7
|
|
Ảo thanh đàm thoại
|
37
|
29,4
|
|
Ảo thanh ra lệnh
|
33
|
26,2
|
|
Ảo thanh đe dọa
|
24
|
19,0
|
|
Ảo thanh thô sơ
|
12
|
9,5
|
|
Ảo thị giác
|
9
|
7,1
|
|
Ảo khứu giác
|
3
|
2,4
|
|
Ảo xúc giác
|
2
|
1,6
|
|
Ảo giác khác
|
2
|
1,6
|
Kết quả nghiên cứu của chúng tôi phù hợp với kết quả nghiên cứu của Nguyễn Văn Thọ: ảo thanh (51,7%), trong đó, ảo thanh bình phẩm chiếm 55,4%, ảo thanh ra lệnh 31,08%, ảo thanh đàm thoại 50,%. Nghiên cứu của Nguyễn Văn Tuấn (2005) cho thấy, ảo thanh chiếm tỷ lệ cao nhất (92,5%) so với các ảo giác khác và xuất hiện liên tục (94%), trong đó ảo thanh bình phẩm chiếm tỷ lệ cao nhất (72,9%).
Bảng 3. Tính chất ảo giác
|
Tính chất ảo giác
|
n = 86
|
Tỷ lệ %
|
P
|
|
Tồn tại
|
Liên tục
|
68
|
79,1
|
< 0,01
|
|
Không liên tục
|
18
|
20,9
|
|
Ảnh hưởng
|
Không chi phối hành vi
|
22
|
25,6
|
< 0,05
|
|
Chi phối hành vi
|
64
|
74,4
|
Xét về tính chất của ảo giác, chúng tôi nhận thấy, ở bệnh nhân có trạng thái kích động có những đặc tính sau: tỷ lệ tồn tại liên tục của ảo giác chiếm phần lớn 79,1% và tỷ lệ chi phối hành vi của ảo giác là 74,4%.
Lee T.M. và cộng sự nghiên cứu ảo giác ra lệnh ở bệnh nhân TTPL nhận thấy, hầu hết bệnh nhân (67%) đã phục tùng ảo giác ra lệnh bạo lực đối với người khác và 92% đã phục tùng ảo giác ra lệnh bạo lực đối với bản thân, những người có ảo giác ra lệnh bạo lực thì hầu như có hành vi bạo lực nhiều gấp 2 lần.
Nghiên cứu của Nguyễn Kim Việt về tác động của ảo thanh ra lệnh đối với hành vi và cảm xúc, ảo thanh ra lệnh là triệu chứng khá phổ biến (53,8%) và chi phối rõ rệt các hành vi của bệnh nhân 62,8%, nhất là các ảo thanh với nội dung bạo lực.
Bảng 4. Đặc điểm hoang tưởng
|
Hoang tưởng
|
n=81
|
Tỷ lệ (%)
|
|
Bị truy hại
|
36
|
44,4
|
|
Bị theo dõi
|
26
|
32,1
|
|
Bị chi phối
|
12
|
14,8
|
|
Tự cao
|
11
|
13,6
|
|
Liên hệ
|
5
|
6,2
|
|
Được yêu
|
5
|
6,2
|
|
Kỳ quái
|
4
|
4,9
|
|
Khác
|
11
|
13,6
|
Tương đương với nghiên cứu của Nguyễn Văn Thọ: hoang tưởng bị hại chiếm tỷ lệ cao nhất 42,68%, kế đến là hoang tưởng bị theo dõi 24,63%, hoang tưởng tự cao 9,77%, hoang tưởng bị chi phối 8,54%, hoang tưởng ghen tuông 6,10% và các loại hoang tưởng khác từ 1,22 - 4,7% .
Nghiên cứu của Lương Hữu Thông trên bệnh nhân TTPL có hành vi nguy hại do bệnh lý chi phối trong giám định pháp y tâm thần cho thấy: hoang tưởng bị hại chiếm tỷ lệ 46%, hoang tưởng tự cao 3,3%, hoang tưởng khác 3,3%, ảo thanh và hoang tưởng xúi dục 23,3%, ảo thanh và hoang tưởng khác 10%. Đây là các hoang tưởng đặc trưng cho TTPL và cũng là nguyên nhân gây rối loạn hành vi nhiều nhất, đặc biệt là hành vi bạo lực.
Kết quả nghiên cứu cũng phù hợp với đa số các tác giả nhận thấy, hoang tưởng có nội dung rõ rệt và chi phối các cảm xúc, hành vi của người TTPL.
Bảng 5: Tính chất các hoang tưởng
|
Tính chất
|
n = 81
|
Tỷ lệ %
|
p
|
|
Tồn tại
|
Liên tục
|
60
|
74,1
|
< 0,01
|
|
Không liên tục
|
21
|
25,9
|
|
Ảnh hưởng
|
Không chi phối hành vi
|
9
|
11,1
|
< 0,001
|
|
Chi phối hành vi
|
72
|
88,9
|
Những hoang tưởng của bệnh nhân như bị hại, bị theo dõi đeo đẳng dai dẳng chi phối rất nhiều đến trạng thái kích động của bệnh nhân. Sự chi phối hành vi của các hoang tưởng là 88,9%.
Bảng 6. Các rối loạn tâm thần xuất hiện trước trạng thái kích động
|
Triệu chứng
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Rối loạn giấc ngủ
|
79
|
62,6
|
|
Rối loạn ăn uống
|
65
|
51,6
|
|
Bồn chồn lo lắng
|
62
|
49,2
|
|
Hoạt động bất thường
|
57
|
45,2
|
|
Không có tiền triệu
|
39
|
30,9
|
Trong nhóm nghiên cứu, tác giả nhận thấy rằng, các triệu chứng xuất hiện trước khi xuất hiện trạng thái kích động không riêng lẻ mà một bệnh nhân có thể có nhiều triệu chứng khác nhau cùng xuất hiện, thường gặp là rối loạn giấc ngủ, rối loạn ăn uống, bồn chồn lo lắng và hoạt động bất thường.
Kết quả này phù hợp với một số tác giả khi nghiên cứu về các triệu chứng báo trước khi xuất hiện trạng thái kích động. Trần Đình Xiêm cho biết, những triệu chứng trước khi xuất hiện kích động là mất ngủ, thay đổi tính tình, hành vi không bình thường, đau đầu và nhiều triệu chứng riêng lẻ khác.
Bảng 7. Các mức độ của trạng thái kích động
|
Mức độ
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Trung bình
|
33
|
26,2
|
|
Trên trung bình
|
30
|
23,8
|
|
Nặng
|
48
|
38,1
|
|
Rất nặng
|
15
|
11,9
|
|
Tổng cộng
|
126
|
100,0
|
Chúng tôi chưa có nhiều tài liệu đánh giá các mức độ của trạng thái kích động. Tuy nhiên, Lương Hữu Thông và cs (2005) nghiên cứu trên 70 bệnh nhân TTPL thể paranoid có hành vi nguy hiểm cho thấy, hành vi hung bạo chiếm 82,58%.
2. MỘT SỐ YẾU TỐ LIÊN QUAN
Bảng 8. Các yếu tố tâm lý có liên quan đến trạng thái kích động
|
Yếu tố tâm lý
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Mặc cảm
|
31
|
24,6
|
|
Bị chế diễu, trêu chọc
|
18
|
14,3
|
|
Xung đột trong các sinh hoạt gia đình
|
37
|
29,3
|
|
Không có lý do rõ rệt
|
59
|
46,8
|
Theo Kecbikop (1982), TTPL thường phát sinh sau chấn thương tâm lý, sau nhiễm khuẩn hoặc sau sinh.
Trong nhóm bệnh nhân nghiên cứu, các yếu tố tâm lý chiếm tỷ lệ khá cao, tuy nhiên, số bệnh nhân không rõ lý do vẫn xuất hiện trạng thái kích động, điều này cũng nói lên yếu tố tâm lý chỉ có một phần trong nhiều nhân tố làm tái phát và xuất hiện trạng thái kích động ở bệnh nhân TTPL.
Bảng 9. Yếu tố thời tiết
|
Yếu tố mùa
|
Số BN (n)
|
Tỷ lệ (%)
|
|
|
Xuân
|
33
|
26,2
|
P1 và P3 < 0,05
|
|
Hạ
|
49
|
38,8
|
P2 và P3<0,01
|
|
Thu
|
23
|
18,3
|
|
|
Đông
|
21
|
16,7
|
|
|
Tổng cộng
|
126
|
100,0
|
|
Kết quả cho thấy, trạng thái kích động thường phát sinh ở mùa hạ và mùa xuân (p < 0,01, p < 0,05).
Nghiên cứu của Nguyễn Văn Thọ (2009) về kích động tâm thần vận động ở bệnh nhân TTPL nhận thấy, yếu tố môi trường: thay đổi thời tiết, đặc biệt khi trời nắng nóng, mưa giông, nhiều sấm sét và khi giao thời, lúc chuyển mùa thường làm xuất hiện trạng thái kích động 54,52%.
Bảng 10. Lạm dụng chất gây nghiện
|
Lạm dụng chất
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Lạm dụng rượu
|
31
|
24,6
|
|
Không lạm dụng chất
|
95
|
75,4
|
|
Tổng cộng
|
126
|
100,0
|
Theo Vevera và Hubbard, lạm dụng rượu và ma túy ở bệnh nhân TTPL là một dự báo về hành vi kích động bạo lực trong tương lai. Hành vi kích động bạo lực có thể tăng 2-3 lần trong nhóm bệnh nhân tâm thần lạm dụng rượu.
Nguyễn Văn Thọ cho biết, các yếu tố lạm dụng rượu chiếm 16,55% ở bệnh nhân có trạng thái kích động tâm thần vận động. Phan Ngọc Hà thấy yếu tố thúc đẩy tái phát là dùng các chất kích thích 25,5% (rượu, cà phê, thuốc lá...).
Trong nghiên cứu, yếu tố lạm dụng rượu (24,6%) chỉ có một phần trong nhiều nhân tố làm tái phát và xuất hiện trạng thái kích động ở bệnh nhân TTPL.
3. ĐIỀU TRỊ TRẠNG THÁI KÍCH ĐỘNG
Bảng 11. Những biện pháp xử trí được áp dụng trong giai đoạn kích động
|
Biện pháp điều trị
|
Số BN (n)
|
Tỷ lệ (%)
|
|
Dùng thuốc
Phòng cách ly
Cố định bệnh nhân
|
126
119
6
|
100,0
94,4
4,8
|
Hầu hết bệnh nhân phải quản lý ở phòng cách ly và sử dụng thuốc.
Theo Herbert Y.Meltzer, các thuốc an thần kinh là lựa chọn cho hầu hết các bệnh nhân TTPL, đối với bệnh nhân kích động gây rối, gây nguy hại bản thân và người khác thì phải dùng thuốc tiêm ngay phối hợp với Benzodiazepine.
Theo Nguyễn Hữu Kỳ, việc cố định bệnh nhân có thể cần thiết để giữ bệnh nhân trong một thời gian dài nhằm giúp chẩn đoán đầy đủ, đặc biệt khi nhân viên y tế chưa biết rõ bệnh nhân và nguyên nhân của các triệu chứng chưa chắc chắn, bệnh nhân không chịu hợp tác và để bảo đảm an toàn cho những bệnh nhân khác. Tuy nhiên, việc cố định bệnh nhân phải tuân thủ theo những quy định nghiêm ngặt.
Bảng 12. Số loại thuốc thường dùng trong giai đoạn kích động
|
Số loại thuốc
|
Loại thuốc
|
BN (n)
|
%
|
|
Dùng 2 loại thuốc
|
Diazepam 10mg
Haloperidol 5mg
|
8
|
6,3
|
|
Dùng 2 loại thuốc
|
Diazepam 10mg
Aminazin 25mg
|
2
|
1,6
|
|
Dùng 3 loại thuốc
|
Diazepam 10mg
Haloperidol 5mg
Aminazin 25mg
|
116
|
92,1
|
|
Tổng cộng
|
|
126
|
100,0
|
Trong nghiên cứu hầu hết (92,1%) dùng phối hợp 3 loại thuốc tiêm (diazepam - haloperidol - Aminazin).
Nghiên cứu của Morh và cộng sự trong điều trị kích động cấp và hành vi gây hấn cho thấy, hầu hết bệnh nhân kết hợp benzodiazepine và thuốc chống loạn thần dạng tiêm thì có hiệu quả hơn. Gallego và cs trong xử trí bệnh nhân kích động tâm thần vận động kết hợp benzodiazepine và an thần kinh là an toàn và sự phối hợp này làm giảm kích động nhanh hơn dùng một loại.
Bảng 13. Liều thuốc thường dùng trong giai đoạn kích động
|
Nhóm thuốc
|
Loại thuốc
|
Liều trung bình
(mg/ngày)
|
|
Bình thần
|
Diazepam 10mg (TB) ± SD
|
10,29 ± 1,34
|
|
An thần kinh
|
Haloperidol 5mg (TB) ± SD
Aminazin 25 mg (TB) ±SD
|
18,88 ± 3,85
116,2 ± 36,69
|
Nghiên cứu của các tác giả trong điều trị kích động cũng cho kết quả tương đương: Mohr: diazepam 5 - 30mg/ngày phối hợp haloperidol 0,5 - 10mg/ ngày hoặc Aminazin 25 - 100mg/ngày. Ellouze và cs (2009) sử dụng liều an thần kinh (2375 ± 738 mg), cao hơn bệnh nhân TTPL không có hành vi hung bạo 1610 ± 434mg/ngày.
Qua các kết quả nghiên cứu của các tác giả, nhận thấy liều lượng an thần kinh trung bình ở nhóm bệnh nhân nghiên cứu TTPL có trạng thái kích động cao hơn so với bệnh nhân TTPL cấp tính, nhất là Haloperidol.
Bảng 14. Tác dụng phụ thường gặp ở nhóm bệnh nhân nghiên cứu
|
Tác dụng phụ
|
Số BN (n)
|
Tỷ lệ %
|
|
Dị ứng
|
3
|
2,4
|
|
Hội chứng ngoại tháp
|
86
|
68,25
|
|
Loạn động muộn
|
2
|
1,6
|
|
Hạ huyết áp tư thế
|
7
|
5,5
|
|
Trầm cảm do thuốc
|
6
|
4,7
|
Nghiên cứu tác dụng phụ do thuốc, Nguyễn văn Ngọc gặp nhiều nhất là rối loạn ngoại tháp 13,61%, dị ứng 5,97%, trầm cảm do thuốc 1,67%, hạ huyết áp tư thế 0,49% và loạn động muộn 0,39%. Nghiên cứu của Nguyễn Văn Tuấn (2008) đánh giá tác dụng không mong muốn ngoại tháp trên bệnh nhân điều trị thuốc an thần kinh cho thấy, tỷ lệ tác dụng không mong muốn ngoại tháp là 64,5%, bao gồm hội chứng giống parkinson 46,7%, trạng thái bồn chồn 25,8% và loạn trương lực cơ cấp (38,7%).
Tác dụng phụ do thuốc ở nhóm bệnh nhân nghiên cứu nhiều hơn nghiên cứu của các tác giả khác, nhất là rối loạn ngoại tháp, có thể do ở nhóm bệnh nhân nghiên cứu là TTPL có trạng thái kích động, nên đa số được sử dụng thuốc tiêm, liều cao và chủ yếu là các an thần kinh cổ điển nên rối loạn ngoại tháp nhiều.
Bảng 15. Thời gian điều trị của nhóm bệnh nhân nghiên cứu
|
Nội dung
|
Ngày điều trị
|
|
Ngày điều trị trung bình
|
27,97 ± 11,5
|
|
Thời gian kích động ổn định
|
3,21 ± 2,02
|
|
Thời gian điều trị ngắn nhất
|
10
|
|
Thời gian điều trị dài nhất
|
84
|
Theo Bùi Quang Huy, thời gian tối thiểu cho một liệu trình điều trị từ giai đoạn cấp cho đến ổn định ra viện là từ 4 đến 6 tuần, chỉ 10% số bệnh nhân có kết quả tốt sau 1 tuần điều trị.
Thời gian nằm viện của nhóm bệnh nhân nghiên cứu trung bình dưới một tháng. Tuy nhiên, thời gian nằm viện của bệnh nhân TTPL còn tùy thuộc vào một số yếu tố khác như điều kiện chăm sóc quản lý của gia đình, điều kiện kinh tế.
Bảng 16. Đánh giá đáp ứng điều trị theo Thang đánh giá tâm thần ngắn (BPRS)
|
Thời điểm đánh giá
|
Điểm số BPRS
|
P
|
|
Lúc bệnh nhân vào viện
(± SD)
Lúc bệnh nhân ra viện
(± SD)
|
68,48
7,24
34,77
4,87
|
P<0,001
|
So sánh thời điểm bệnh nhân ra viện, điểm số trung bình của Thang BPRS giảm xuống đáng kể 34,87 ± 4,87 (p <0.001), chứng tỏ có sự đáp ứng điều trị tốt trong tổng số bệnh nhân nghiên cứu.
Bảng 17. Đánh giá đáp ứng điều trị theo Thang Đánh giá cải thiện lâm sàng chung (CGI)
|
Mức độ
|
Điểm số
Trung bình
|
|
|
Mức độ nặng của bệnh lúc mới vào viện
|
5,15 ± 0,52
|
P<0,001
|
|
Mức độ nặng của bệnh lúc ra viện
|
3,13 ± 0,44
|
|
|
Sự cải thiện toàn bộ
|
2,44 ± 0,56
|
|
|
Chỉ số hiệu quả
|
3,05 ± 0,44
|
|
Đánh giá mức độ nặng lúc mới vào viện 5,15 ± 0,52 (tương đương với bệnh tương đối nặng trên lâm sàng), mức độ nặng lúc ra viện là 3,13 ± 0,44 (tương đương với mức độ bệnh nhẹ hoặc trung bình trên lâm sàng). So sánh có sự khác biệt đáng kể về mức độ nặng của bệnh trước và sau điều trị (p<0,001), điều này chứng tỏ bệnh nhân đáp ứng tốt với điều trị.
Sự cải thiện toàn bộ trong tổng số bệnh nhân là 2,44 ± 0,56 (tương ứng với sự cải thiện nhiều hoặc cải thiện một phần). Chỉ số hiệu quả trong tổng số bệnh nhân là 3,05 ± 0,44. Điều này cũng tương ứng với việc điều trị có cải thiện một phần hoặc toàn bộ triệu chứng và có ít tác dụng phụ kèm theo.
Nhìn chung, đa số các trường hợp kích động ở bệnh nhân TTPL đáp ứng tốt hoặc đáp ứng một phần với điều trị. Không có bệnh nhân không thuyên giảm.
IV. KẾT LUẬN
1. Đặc điểm lâm sàng:
- Nam giới gấp 3,5 lần nữ giới, độ tuổi trung bình là 33,5 ± 10,7, thể bệnh nhiều nhất paranoid, không gặp thể đơn thuần và căng trương lực.
- Ảo giác hay gặp là ảo thanh bình phẩm 31,7%, ảo thanh đàm thoại là 29,4%, ảo thanh ra lệnh 26,2% và ảo thanh đe dọa 19%.
- Rối loạn tư duy độc thoại chiếm tỷ lệ cao nhất 69%. Về nội dung tư duy, gặp nhiều nhất là hoang tưởng bị hại 28,5%, kế đến là hoang tưởng bị theo dõi 20,6%.
- Các triệu chứng rối loạn tâm thần xuất hiện trước khi có trạng thái kích động hay gặp là rối loạn giấc ngủ (62,6%), rối loạn ăn uống (51,6%), bồn chồn lo lắng (49,2%) và hoạt động bất thường 45,2%.
- Các mức độ của trạng thái kích động nhiều nhất là mức độ nặng 38,1%, kế đến là vừa 26,2%, tương đối nặng 23,8% và thấp nhất là kích động rất nặng 11,9%.
2. Một số yếu tố liên quan đến trạng thái kích động
- Yếu tố bệnh lý tâm thần chủ yếu là hoang tưởng (57,1%) và ảo giác (50,8%) thường liên tục và chi phối hành vi bệnh nhân.
- Các yếu tố tâm lý: xung đột trong sinh hoạt gia đình 29,3%, mặc cảm 24,6%, bị trêu chọc chế diễu 14,3%.
- Lạm dụng chất gây nghiện: chủ yếu lạm dụng rượu bia 24,6%.
- Yếu tố thời tiết: gặp nhiều nhất mùa hạ (38,8%) và mùa xuân (26,2%).
3. Nhận xét một số kết quả điều trị
- 94,4% bệnh nhân được quản lý trong phòng cách ly.
- 100% bệnh nhân đều được dùng thuốc tiêm, trong đó 92,1% dùng phối hợp 3 loại thuốc tiêm (diazepam - haloperidol - Aminazin), liều trung bình cao hơn trong xử trí các rối loạn tâm thần khác và thời gian sử dụng thuốc tiêm 4,24 ± 2,9 ngày.
- Thời gian kích động ổn định 3,21 ± 2,02 ngày.
TÀI LIỆU THAM KHẢO
TIẾNG VIỆT
-
Trần Văn Cường (2003), "Nghiên cứu đặc điểm lâm sàng và các nhân tố thúc đẩy hành vi phạm tội ở bệnh nhân TTPL trong giám định pháp y tâm thần", Nội san tâm thần, tr.1-7.
-
Nguyễn Hữu Kỳ (2009), "Cơ sở của liệu pháp hóa dược trong điều trị TTPL”, Chuyên đề TTPL, 2, tr. 9-26.
-
Phạm Đức Thịnh, Phan Thị Nhiễu, Thân Văn Quang, Nguyễn Văn Vinh, Nguyễn Thị Mộng Việt (1993), “Đánh giá kết quả nghiên cứu lâm sàng thuốc tiêm Haloperidol ống 5mg/1ml sản xuất tại Việt Nam năm 1993”, Nội san tâm thần, Biên Hòa, 6, tr.39-41.
-
Nguyễn văn Thọ (2009), “Đặc điểm lâm sàng trạng thái kích động tâm thần vận động ở bệnh nhân TTPL”, Nghiên cứu y học, 65(6), tr.74-78.
-
Nguyễn Văn Tuấn, Nguyễn Viết Thiêm, Lã thị Bưởi (2005), “Đặc điểm ảo giác trong bệnh TTPL“, Y học thực hành, 505, tr.77-79.
-
Nguyễn Kim Việt (2009), "Nghiên cứu tác động của ảo thanh ra lệnh đối với cảm xúc - hành vi ở bệnh nhân TTPL", Y học lâm sàng, 43, tr.48-51.
TIẾNG ANH
-
Buckley P.T., Hrouda D.R., Friedman L., Noffsinger S.G., Resnick P.J., Shingler K.C. (2004), Insight and Its Relationship to Violent Behavior in Patients With Schizophrenia, Am J Psychiatry, 161 pp.1712–1714.
-
Ellouze F., Ayedi S., Masmoudi S., Bakri L., Chérif W., Zramdini R., Largueche M., Amri H., Ben Abla T., M'rad MF. (2008), Schizophrenia and violence, incidence and risk factors: a Tunisian sample. http://www.ncbi.nlm.nih.gov/pubmed/19748371#
-
Lee T.M., Chong S.A., et al. (2004), Command Hallucinations Among Asian Patients With Schizophrenia, The Canadian Journal of Psychiatry, 49, pp. 838-842.
-
Mohr P., Pecenak J., et al. (2005), Treatment of acute agitation in psychotic disorders, Neuroendocrinology Letters, 26 (4), pp.328-335.
-
Vevera J., Hubbard A., et al. (2005), Violent behaviour in schizophrenia, British Journal of Psychiatry, 187, pp. 426-430.